Radioterapia to jedna z metod miejscowego leczenia nowotworów. Jej działanie ma na celu doprowadzenie do zniszczenia komórek nowotworowych poprzez uszkodzenie ich nici DNA. Obecnie najczęściej w terapii wykorzystywane jest promieniowanie fotonowe i protonowe.
– Radioterapia to połączenie medycyny, fizyki i nowoczesnych technologii. Postęp w tych dziedzinach na przestrzeni ostatnich lat jest ogromny, co również przekłada się na rozwój samej radioterapii. Choć nic nie zmieniło się we wpływie promieniowania na organizm, to mamy zdecydowanie większe możliwości ochrony zdrowych tkanek, a w związku z tym ograniczenia toksyczności tej metody leczenia u dzieci – mówi dr n. med. Marzanna Chojnacka, specjalistka radioterapii z Centrum Radioterapii Nowotworów Wieku Dziecięcego Narodowego Instytutu Onkologii w Warszawie.
Planowanie radioterapii u dziecka
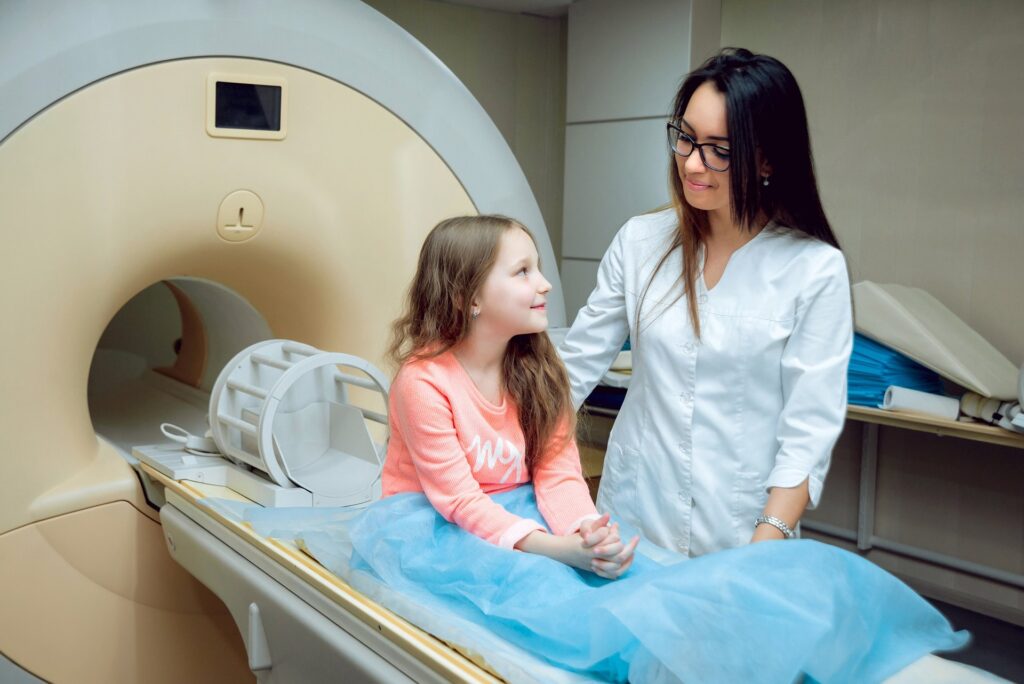
Opracowanie optymalnego planu radioterapii wymaga wielu przygotowań. Celem jest wyleczenie dziecka przy jak najmniejszej toksyczności dla zdrowych tkanek i minimalizacji skutków ubocznych. Pierwszym etapem planowania jest wykonanie precyzyjnego unieruchomienia leczonej lokalizacji. W tym celu wykorzystywane są materace próżniowe, różnego typu podpórki oraz materiały termoplastyczne, z których tworzone są indywidualne maski. Umożliwiają one ustalenie odpowiedniej pozycji pacjenta, odtwarzanej w kolejnych dniach leczenia. Ze względu na wiek małych pacjentów, unieruchomienie powinno być komfortowe oraz pozwolić na szybkie, bardzo dokładne ułożenie dziecka.
– Omawianie planu radioterapii to dobry moment na zadanie pytań, aby wyjaśnić niezrozumiałe kwestie. W tym czasie warto także skorzystać ze wsparcia psychoonkologa dziecięcego, który pomoże w odpowiedni sposób, niekiedy poprzez zabawę, wytłumaczyć dziecku, na czym będzie polegało leczenie. Sama radioterapia jest bezbolesna, jednak dużym wyzwaniem dla dziecka może okazać się pozostanie w nieruchomej pozycji. Pomieszczenia terapeutyczne wyposażone są w odpowiedni sprzęt audiowizualny, dziecko może oglądać bajki podczas realizacji napromieniania albo słuchać rodzica czytającego ulubioną książeczkę. Ale w przypadku najmłodszych pacjentów niezbędna bywa pomoc zespołu anestezjologicznego i zastosowanie krótkiego znieczulenia – wyjaśnia dr n. med. Marzanna Chojnacka.
Przebieg radioterapii
– Zaraz po tym, jak ustalimy pozycję terapeutyczną, rozpoczynamy napromienianie. Przed „puszczeniem” wiązki musimy być pewni, że trafi w zaplanowane miejsce i ominie struktury prawidłowe. Choć dziecko zostaje samo w pomieszczeniu, to zespół techników obsługujących akcelerator cały czas czuwa nad nim, widzi i słyszy małego pacjenta. Może także z nim rozmawiać. Czasem wspólnie odliczamy do końca sesji napromieniania. Po jej zakończeniu dziecko zwykle czuje się dobrze i może powrócić do dotychczasowej aktywności. W przypadku pacjentów znieczulanych, ten proces jest wydłużony w zależności od czasu wybudzania – dodaje dr Chojnacka.
Działania niepożądane
Radioterapia może powodować wczesną i późną toksyczność. Jej wystąpienie i nasilenie zależą od różnych czynników, m.in. lokalizacji i wielkości obszaru napromienianego, zastosowanej dawki promieniowania, wieku dziecka oraz skojarzenia z innymi metodami leczenia onkologicznego.
Po zakończeniu radioterapii istotne jest monitorowanie toksyczności późnej, która ujawnia się po co najmniej kilku miesiącach, a czasem latach od zakończenia leczenia. Mały pacjent cały czas powinien być pod stałą, ścisłą obserwacją onkologiczną, aby w przypadku wystąpienia późnych działań niepożądanych, w porę interweniować. Zaleca się prowadzenie oszczędzającego trybu życia przez kilka tygodni, a nawet miesięcy po leczeniu, stosowanie odpowiednio zbilansowanej diety i dbanie o właściwe nawodnienie organizmu. Radioterapia może budzić wiele wątpliwości i wywoływać strach zarówno u opiekunów, jak i u młodych pacjentów. Warto skorzystać ze wsparcia psychoonkologa, który pomoże oswoić się z procesem leczenia. W przypadku rodziców i opiekunów istotna jest także rozmowa z lekarzem, która wyposaży ich wiedzę, a co za tym idzie – zwiększy poczucie bezpieczeństwa.
Dr n. med. Marzanna Chojnacka, specjalistka radioterapii z Centrum Radioterapii Nowotworów Wieku Dziecięcego Narodowego Instytutu Onkologii w Warszawie
Specjalistka w dziedzinie radioterapii onkologicznej, z bogatym doświadczeniem w leczeniu nowotworów wieku dziecięcego. Absolwentka Akademii Medycznej w Warszawie, pełni funkcję Koordynatora Centrum Radioterapii Nowotworów Wieku Dziecięcego w Narodowym Instytucie Onkologii w Warszawie. Jest cenionym ekspertem w dziedzinie radioterapii dziecięcej, a także aktywnym wykładowcą na kursach specjalizacyjnych dla lekarzy szkolących się w onkologii i radioterapii. Jej dorobek naukowy obejmuje kilkadziesiąt artykułów oraz doniesień zjazdowych, publikowanych zarówno w języku polskim, jak i angielskim. Dr Chojnacka współpracuje z wiodącymi Klinikami Onkologii Dziecięcej w Warszawie, gdzie angażuje się w kompleksowe leczenie dzieci z chorobami nowotworowymi, łącząc wiedzę i doświadczenie z empatycznym podejściem do pacjentów.